Poruchy fungování pohybového aparátu čelí téměř všem lidem. Statistiky ukazují, že onemocnění páteře a kloubů jsou nejčastějšími příčinami uvedenými v listech zdravotního postižení. Zvýšené opotřebení páteře v důsledku konstantního vysokého zatížení. Pro udržení motorické aktivity je třeba vědět, jak minimalizovat negativní vliv na kosterní základnu a zabránit rozvoji ortopedických onemocnění.
Co je meziobratlová osteochondróza
Hlavním podpůrným prvkem agregátu kostí lidského těla je páteř. Páteře, jako konstrukční jednotky páteře, by měly poskytovat stabilní polohu těla, ale zároveň absorbovat pohyb. K tomu, aby páteř zůstala pohyblivá mezi obratli, jsou vláknité chrupavkové desky pojivové tkáně - meziobratlové ploténky. Uvnitř meziobratlových destiček pokrytých vláknitou chrupavkou je želatinové jádro, které je zodpovědné za rovnoměrné rozložení tlaku na různé části obratlových těl.
Mobilita motorických segmentů páteře závisí na zachování struktury všech základních prvků páteře. Meziobratlová osteochondróza je komplex patologických poruch vyskytujících se v kloubní chrupavce v důsledku dystrofických změn způsobených některými důvody. Vzhledem k tomu, že živiny vstupují do disků difúzním způsobem, jakékoli poruchy v těle vedou ke ztrátě pružnosti a ke změně konzistence tkáně chrupavky.
Patogeneze a vývoj onemocnění se věnuje několika částem klinické medicíny - neuropatologickým, ortopedickým a revmatologickým. Zahrnutí osteochondrózy do klasifikačních adresářů několika skupin najednou je vysvětleno polyetiologickou povahou onemocnění a variabilitou symptomů. Navíc komplikace, které se vyvíjejí na pozadí degenerativních změn, se mohou rozšířit do dalších orgánů a vést k narušení jiných tělesných systémů.
Příčiny meziobratlové osteochondrózy
Přechod lidstva na vzpřímenou chůzi způsobil řadu morfologických změn ve struktuře lidské kostry. Páteř ji přebírala, a to díky velkému nárůstu zátěže. Meziobratlové ploténky poskytují neutralizaci traumatických účinků statických a dynamických zatížení na páteře, v důsledku čehož dochází k jejich opotřebení a zničení. Destruktivní procesy jsou přirozeným jevem spojeným se stárnutím těla, ale účinek provokujících faktorů urychluje destrukci chrupavky a vede k rozvoji onemocnění již v mladém věku.
Primární příčinou dystrofických poruch je zhoršení výživy fibro-chrupavkových destiček a obratlovců. Ztráta tekutiny vede ke snížení schopnosti tlumení disků, což má za následek, že jejich skořepina nevydrží vysoké zatížení a mikrotrhliny. Meziobratlová osteochondróza nastává, když je rychlost ztráty elasticity vyšší než rychlost regenerace přirozené tkáně. Faktory přispívající ke zrychlení procesu destrukturace chrupavky jsou:
- genetická predispozice k nemoci;
- hypodynamie;
- dlouhodobý pobyt v nepohodlných statických pozicích (typický pro lidi, jejichž povolání je spojeno se sedavou prací);
- přítomnost nadměrné hmotnosti (přetížení vertebrálních kloubů nadbytečnou tukovou tkání je hlavní příčinou vzniku meziobratlové kýly);
- nadměrné cvičení;
- prudká změna úrovně fyzické aktivity (odmítnutí sportu nebo provádění náročných cvičení bez řádného tréninku);
- poranění páteře;
- vliv škodlivých látek na tělo (kouření, alkoholismus, drogová závislost);
- vynechání oblouků nohy (ploché nohy);
- asymetrická práce meziobratlových svalů (například s neustálým přenášením těžkého sáčku na stejném rameni);
- nepříznivou ekologickou situací, náhlou změnou klimatického pásma;
- systematické nošení nepohodlné obuvi (zejména během těhotenství);
- prodloužené nervové napětí, emocionální přetížení;
- vrozené nebo získané poruchy držení těla;
- hormonální poruchy;
- Použití měkkých matrací a polštářů;
- nevyvážená strava;
- časté podchlazení těla.
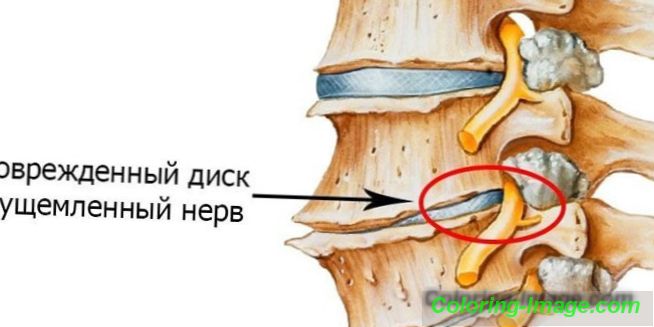
Fáze
Proces změny struktury tkáně chrupavky je pomalý a staging osteochondrózy nemá jasný přechod z jedné fáze do druhé. Symptomy, které charakterizují začátek další fáze onemocnění, se často objevují později než síla poškození tkáně. Stanovení stupně degenerativních změn se provádí pouze podle výsledků diagnostických opatření. Klasifikace onemocnění podle stupně dystrofických změn je nezbytná pro určení adekvátní léčby.
Meziobratlová osteochondróza v jejím průběhu prochází následujícími fázemi, charakterizovanými charakteristickými příznaky:
|
Fáze |
Charakteristika |
Symptomatologie |
Předpověď |
|
1 (předklinické) |
Tvorba těsnění meziobratlových plotének, snížení hladiny tekutiny ve vláknité tkáni |
Při otáčení a naklápění těla dochází k bolesti, při náhlých pohybech dochází k pocitu elektrického proudu (bolesti zad), který prochází rychle |
Příznivé, s výhradou snížení zatížení páteře. Není nutný žádný speciální lékařský zásah. |
|
2 (diskogenní ischias) |
Zánět motorických segmentů, mikrotrhlinky na vláknitých prstenci, vyvolané ztrátou tekutin, redukce lumen meziobratlové ploténky |
Bolest v postižené oblasti se zvyšuje, jejich trvání se zvyšuje, je zde bolest v dolní části zad, není spojena s fyzickou námahou, nervová zakončení se zapálí, což vede ke vzniku specifické bolesti v končetinách a znecitlivění |
Riziko, že se onemocnění stane chronickým, vyžaduje lékařský zásah. |
|
3 (vaskulární radikulární) |
Zničení vláknitého prstence, tvorba herniálních výčnělků (posunutí jádra disku), tvorba růstu kostí vede ke zhoršení pohyblivosti segmentu, mačkání nervů a cév |
Necitlivost končetin, výskyt častých bolestí hlavy, změna chůze, šíření onemocnění do jiných orgánů (ledviny, žaludek, urogenitální oblast) |
V případě, že nedojde k včasné léčbě, stává se následkem onemocnění v této fázi invalidita, může být vyžadován chirurgický zákrok |
|
4 (zjizvení) |
Úplná destrukce disků, konvergence a deformace obratlů, překrytí míšních kanálků, poškození nervových zakončení míchy |
Závažné bolestivé pocity, které jsou zastaveny pouze vysoce účinnými léky, výrazným zhoršením fyzické aktivity |
Negativní osteochondróza je v tomto stadiu obtížně léčitelná, je indikována chirurgická léčba. |
Typy onemocnění
Téměř všechny konstrukční prvky páteře mají stejnou strukturu, ale rozměry meziobratlových plotének se liší v závislosti na úrovni zatížení na nich. Disky umístěné v krční páteři jsou nejtenčí a nejcitlivější k dystrofii v důsledku snížení přísunu živin do vláknité chrupavky obklopující vláknité desky. Největší výška (11 mm) jsou disky umístěné v bederní oblasti, ale zatížení této oblasti je také vysoké, takže riziko vzniku patologických procesů ve všech částech páteře je stejné.
Onemocnění může postihnout jednu z oblastí páteře a několik najednou. V závislosti na umístění destruktivních lézí se osteochondróza klasifikuje do následujících typů:
|
Typ nemoci |
Charakteristika |
|
Cervikální |
Nejčastějším typem, kromě poškození kostí a chrupavkových struktur, postihuje mozek, charakteristickým příznakem je podobnost symptomů s projevy patologických stavů srdečního svalu |
|
Hrudní |
Vzhledem k nízkému stupni pohyblivosti hrudní oblasti je onemocnění vzácně lokalizováno pouze v této oblasti a symptomy jsou často zaměňovány za infarkt myokardu, pneumonii nebo anginu pectoris. |
|
Lumbální |
Druhým nejčastějším typem onemocnění, které ovlivňuje chod pacienta, může zanedbaná forma vést k atrofii dolních končetin. |
|
Sacrococcygeal |
Je zde svírání ischiatického nervu, který způsobuje nepohodlí nejen při pohybech, ale také v poloze na břiše, výrazných poruchách pohybové aktivity |
|
Společné |
Ovlivňuje několik částí páteře, symptomy se skládají z kombinace příznaků všech typů onemocnění |
Příznaky
V raných stadiích vývoje patologických procesů je klinický obraz pro všechny typy osteochondróz identický. Jak se onemocnění vyvíjí a objevují se komplikace (výčnělky, kýly, kyfóza), objevují se specifické symptomy, které pomáhají identifikovat formu onemocnění. Charakteristické pro všechny typy onemocnění jsou:
- pocit únavy, ke kterému dochází bez zjevných důvodů;
- tuhost pohybu;
- pocit napětí v zadních svalech;
- vzhled neobvyklých pocitů (bolestivost, necitlivost, brnění, střelba);
- zvýšená únava po fyzickém nebo duševním stresu;
- zhoršení citlivosti kůže v postižené oblasti.
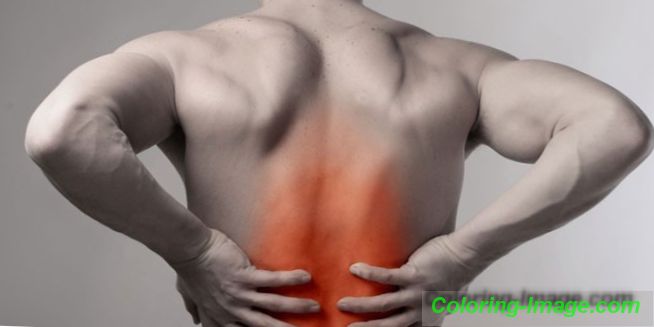
Příznaky meziobratlové osteochondrózy krční páteře
V počátečním stadiu vývoje destruktivních změn v discích umístěných v cervikální zóně je těžké si všimnout vnějších projevů onemocnění. Zřejmé známky začínají být viděny, jak patologie postupuje. Meziobratlová osteochondróza krční páteře je charakterizována přítomností následujících příznaků:
- cervikalgie (bolest na krku, ztuhlost svalů, závratě, rozmazané vidění);
- nedostatek koordinace pohybů (případy náhlého nevysvětlitelného pádu);
- tinnitus (tinnitus);
- chilliness končetin;
- bolesti hlavy;
- vysoký krevní tlak;
- otoky svalů krku;
- sluchové postižení;
- projevy citlivosti na měnící se povětrnostní podmínky;
- porušení schopnosti zapamatovat si informace, udržet koncentraci;
- změna režimu spánku (nespavost v noci, ospalost - během dne);
- časová epilepsie (s nebo bez ztráty vědomí).
Hrudník
Symptomatologie patologických změn v tkáni chrupavky hrudních obratlů má své charakteristické rysy spojené se zvláštnostmi vývoje destruktivních procesů v této oblasti. Nízká pohyblivost střední části páteře pomáhá snížit závažnost bolesti během vývoje onemocnění, ale zároveň snižuje šance na stanovení přesné příčiny stížností pacienta v raném stádiu onemocnění. Meziobratlová osteochondróza hrudní páteře se projevuje následujícími příznaky:
- dorsalgie (bolestivé pocity tažného nebo kňučícího charakteru, lokalizované v mezikruhové oblasti), zhoršené ostrými pohyby nebo během dlouhého pobytu v nepohodlné poloze;
- Irridace bolestivého syndromu na hypochondrium nebo ramenní kloub;
- obtížnost pohybu rukou a těla (zejména při zvedání rukou a otáčení);
- pocit těžkosti v hrudi;
- znecitlivění končetin, snížená citlivost určitých částí těla;
- zesílení bolesti při hlubokém dýchání;
- bolesti břicha.
Lumbální
Oblast páteře, více než jiné náchylné k komplikacím v důsledku degenerativních procesů chrupavky, je bedra. V této zóně se často vyvíjejí kýly, což je vysvětleno vysokou úrovní deformace v dolní části zad. Primární příznaky onemocnění jsou mírné a vyznačují se bolestí při tvorbě korpusu. Vzhledem k tomu, že se dystrofické procesy zhoršují, vede meziobratlová osteochondróza bederní páteře k následujícím příznakům:
- ischialgie ischiatického nervu (syndrom bolesti sahající od bederní oblasti k hýždě, zadní části stehna, holeně a nohy);
- hypertonus paravertebrálních svalů;
- hladkost bederního ohybu (lordóza);
- nestabilita obratlů (může vést k rozvoji antalgické skoliózy);
- výrazná bolest při palpaci postiženého segmentu;
- dysfunkční poruchy reprodukčního systému;
- porušení reflexů;
- oslabení fyzických schopností dolních končetin;
- bolest při zvedání rovné nohy.
Diagnostika
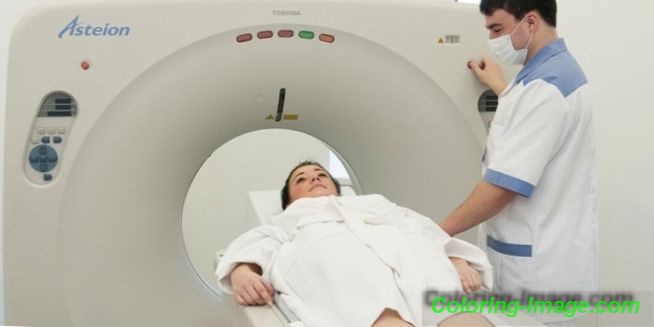
Pokud se vyskytnou známky osteochondrózy, měli byste kontaktovat neurologa, který na základě vizuálního vyšetření pacienta a přezkoumání stížností stanoví primární diagnózu. Při vyšetření odborník věnuje pozornost držení těla, symetrii svalového reliéfu zad, chůze. Pomocí sondování se stanoví stupeň a lokalizace bolestivých ložisek, odhalí se stupeň svalového napětí. Pro potvrzení příčiny bolesti a určení rozsahu poškození kotoučů a obratlů je nutné provést diagnostické vyšetření.
Přesnost předepsané léčby závisí na přesnosti interpretace získaných diagnostických výsledků, a proto osteochondróza meziobratlové ploténky vyžaduje vysoce přesné diagnostické postupy. Hlavní metody vyšetření páteře používané v lékařské praxi jsou:
- radiografie (podle indikace, aplikace kontrastní látky - myelografie, angiografie, pneumo myelografie, diskografie);
- počítačová tomografie (metoda používaná k potvrzení výsledků radiografie);
- elektroneuromyografie (stanovení funkčního stavu kosterních svalů);
- zobrazování magnetickou rezonancí.
Léčba meziobratlové osteochondrózy
Podle výsledků diagnostického vyšetření je určen program léčby onemocnění, jehož účelem je obnovit normální pohyblivost páteře a odstranit syndrom bolesti. Léčba nemocí by měla zahrnovat soubor léčebných opatření zaměřených na zmírnění stavu pacienta, proto je důležité odstranit nejen účinky onemocnění, ale také, pokud je to možné, příčiny degenerativních změn.
Deformační léze tkáně chrupavky jsou nevratné a nemohou být plně obnoveny, ale moderní metody léčby osteochondrózy mohou zabránit postupu degenerativních procesů a zpomalit destrukci kloubů. Léčebný režim předepsaný lékařem závisí na závažnosti symptomů, povaze průběhu onemocnění, umístění postižených tkání. Hlavní terapeutické metody v různých stadiích osteochondrózy jsou:
- léková terapie - prokázaná v akutním stadiu onemocnění pro úlevu od bolesti, odstranění zánětlivých procesů, inhibice deformačních procesů;
- trakce páteře - používá se po úlevě od bolesti, účelem procedury je posílení svalového a vazivového aparátu, normalizace krevního oběhu;
- chirurgický zákrok - kardinální terapeutické opatření, ukázané v nepřítomnosti výsledků konzervativní léčby a odstranění velkých meziobratlových kýly;
- fyzioterapie - zahrnuje takové procedury, jako je masáž, léčebná cvičení, akupunktura, je přiřazena remise k udržení dosažených výsledků léčby;
- regenerace v podmínkách sanatoria - doporučuje se provádět pravidelně, aby se zabránilo opakování onemocnění.
Meziobratlová osteochondróza krční páteře, stejně jako hrudní a bederní páteř, jsou doprovázeny pocity bolesti, jejichž mechanismus původu je stejný pro všechny typy onemocnění, proto se analgetika používají k úlevě od bolesti (Analgin, Baralgin, Nise, Ketanov).
Hlavním cílem léčby ve fázi exacerbace je kromě odstranění bolesti také prevence šíření zánětu na jiné orgány a tkáně. Nedílnou součástí léčby je skupina protizánětlivých léčiv. Nejúčinnější léky ve formě tablet, které eliminují zánět, jsou Diclofenac, Ibuprofen, Indomethacin, Ortofen, Reumafen, Nurofen. Protizánětlivé masti a krémy jako Voltaren, Diclofenac, Dolgit se používají k externímu použití.
Po zmírnění nejvíce rušivých symptomů onemocnění jsou do programu obnovy pacienta zahrnuty následující skupiny pacientů:
|
Skupina drog |
Účel jmenování |
Přípravy |
|
Chondroprotektory |
Stimulace regeneračních procesů v tkáních chrupavky, obnova struktury, hustoty a pružnosti chrupavky, zvýšení anabolické aktivity buněk, normalizace produkce kolagenu, postupná obnova funkčních schopností tkání |
Hondroxid, Teraflex, Struktum, Arton |
|
Svalové relaxanty |
Zvýšený periferní průtok krve, eliminace svalových křečí, snížení nadměrného svalového napětí |
Baklofen, Skutamil-C, Mydocalm, Sirdalud |
|
Vazodilatátory (vazodilatátory) |
Obnovení krevního oběhu, expanze krevních cév, zúžení v důsledku nadměrného svalového tonusu způsobeného křečem |
Trental, Nicotinate, Actovegin, Berlition |
|
Sedativa |
Stabilizace psycho-emocionálního stavu, narušená zhoršením kvality života pacienta, normalizace denního cyklu v souladu s cirkadiánními rytmy |
Tinktura motherwort, valerian, Donormil, Duloksitin |
|
Vitamíny |
Snížení závažnosti neurologických příznaků, stimulace krevního oběhu, nasycení organismu nezbytnými mikroelementy |
Milgamma, Neyrobion, Neuroplex, Neurodiclovit |
Další metody konzervativní terapie
Spolu s lékovou terapií se doporučují další neinvazivní léčby. Účinnost konzervativní léčby závisí na stadiu onemocnění a přítomnosti komplikací. Proces obnovení funkčnosti a pohyblivosti páteře trvá dlouhou dobu, a pokud degenerativní léze zasáhne hluboké vrstvy tkáně chrupavky, pak by podpůrný průběh měl být trvalý. Mezi známé metody konzervativní terapie se rozšířily následující:
- statická páteřní trakce (trakce) - soubor manipulací zaměřených na posílení vazivového aparátu (existuje několik typů trakcí: pod vodou, suché, obecné, místní, vertikální, horizontální, trvalé, přerušované);
- masáž - použití je povoleno pouze po diagnóze, pokud se jedná o cévní nemoci, je kontraindikována síla;
- léčebná tělesná kultura (cvičební terapie) nebo kinezioterapie - příprava souboru cvičení zahrnujících tvorbu odměřených nákladů na specializovaná zařízení;
- Lasix (dehydratační terapie) - soubor opatření zaměřených na odstranění přebytečné tekutiny z těla, odstranění opuchu;
- fyzioterapie (amplipulzní terapie, elektroforéza);
- nosit ortopedický korzet;
- manuální terapie, akupunktura.

Chirurgický zákrok
S progresí dystrofických změn a absencí pozitivního výsledku provedené konzervativní léčby se používají operativní terapeutické metody. Absolutní indikace pro operaci je přítomnost herniované meziobratlové ploténky a výrazná bolest vyžadující použití účinných léků k jejich odstranění. Typ chirurgického zákroku je určen na základě přítomnosti vytvořené kýly a klinických projevů onemocnění:
|
Potvrzená diagnóza |
Osteochondróza komplikovaná kýlou |
Osteochondróza bez vzniku kýly |
|
Typ operace, která má být podána |
Laminectomy - otvory jsou tvořeny ve vertebrálních vazech, kterými jsou odstraněny deformované nebo padlé části obratlů |
Přední spinální fúze - fúze přilehlých obratlů pro zajištění jejich nehybnosti. Operace spočívá v exponování mimotělních těl obratlů, jejich odstranění a nahrazení kostními štěpy (jejich vlastní nebo dárcovské transplantace). |
|
Diskectomy - odstranění vytlačené části disku bez vyříznutí těla obratle | ||
|
Endoskopická mikrodiscektomie - šetřící chirurgický zákrok prováděný vložením endoskopických přístrojů přes malý řez |
Prevence
Po převedení onemocnění do stadia remise a snížení závažnosti symptomů je nutné pravidelně provádět soubor opatření, aby se zabránilo návratu osteochondrózy do akutní formy. Профилактика важна не только для тех, кто уже толкнулся с нарушением подвижности позвоночника, но и тем, кто находится в зоне риска (людям, чья профессиональная деятельность связана с длительным сидением или, наоборот, с чрезмерной физической нагрузкой).
Основой предупредительных мер должна стать коррекция нагрузки на позвоночный столб. Гиподинамия уравновешивается регулярной физической активностью, а перенапряжение – снижением уровня нагрузки и релаксирующими процедурами. Следует избегать длительного нахождения в статическом положении, для этого рекомендуется ежечасно делать 10-минутные перерывы и разминать закрепощенные суставы. Основными мерами профилактики для снижения риска поражения межпозвоночных дисков являются:
- dodržování dne;
- ведение здорового образа жизни;
- отказ от употребления веществ, оказывающих негативное воздействие на организм (табак, алкоголь, наркотики);
- vyvážená výživa;
- лечебная гимнастика, направленная на раскрепощение проблемных отделов позвоночника;
- периодическое прохождение курса иглоукалывания;
- умеренная физическая нагрузка (оптимальными видами спорта для поддержания здоровья позвоночника является плавание, йога);
- регулярное выполнение самомассажа (можно применять вспомогательные спортивные аксессуары, такие, как роллы, массажеры).